Описание операции варикоцеле
Устранение варикоцеле операционным путем
Что такое варикоцеле и почему его надо обязательно лечить?
Варикоцеле – это варикозное расширение вен семенного канатика, являющееся следствием затрудненного оттока венозной крови по системе внутренней яичковой и других вен, дренирующих яичко.
Рис. 1 Внешний вид варикоцеле 3 стадии.
При внешнем осмотре у больных с очень выраженным варикоцеле 3 стадии определяются мешочковидные узелки под кожей мошонки по ходу семенного канатика на той стороне, где имеется варикоцеле, чаще слева (рис. 1). Они легко прощупываются пальцами, имеют характерную мягко-элластическую консистенцию и нередко опорожняются в положении лежа.
При более ранних стадиях варикоцеле патологически расширенные вены по ходу семенного канатика хорошо видны, если семенной канатик обхватить пальцами и прижать к коже мошонки
Рис. 2 Варикозно-расширенные вены по ходу семенного канатика.
Повышение температуры яичка, ухудшение снабжения тканей кислородом и прочие изменения, наступающие в результате нарушения венозного оттока приводят к нарушениям функции яичка, его атрофии и часто к развитию мужского бесплодия. Так среди мужей в бесплодных парах варикоцеле встречалось с частотой 25,4%, в то время как среди плодовитых пар у 11,7% мужей. Известно, что если мужьям из бесплодных пар не делать операцию, то только 10% из них смогут обзавестись потомством. Если же им сделать операцию, то отцами смогут стать 76% из них. Варикоцеле может быть причиной недостаточной выработки тестостерона (мужского полового гормона) и раннего мужского климакса. В связи с этим в настоящее время операции варикоцеле предлагают не только молодым, но и мужчинам старшего возраста (после 45 лет).
Если я подозреваю у себя варикоцеле, что нужно сделать для подтверждения этого диагноза?
Если по внешним признакам Вы подозреваете у себя наличие варикоцеле, следует обратиться к урологу-андрологу, имеющему опыт диагностики и хирургического лечения варикоцеле. Помимо осмотра врач обязательно выполнит ультразвуковое исследование мошонки и семенного канатика на стороне варикоцеле в положении лежа и стоя.
При этом в положении лежа диаметр вен семенного канатика будет меньше чем в положении стоя, из-за наличия патологического обратного тока крови по венам. То же самое наблюдается при напряжении пациентом мышц живота.
Как лечится варикоцеле?
Варикоцеле не проходит самостоятельно, это заболевание прогрессирует с течением времени, вызывая атрофию левого, а нередко и правого яичка. К сожалению, консервативных или нехирургических методов лечения варикоцеле не существует. Тем не менее, несколько улучшить отток венозной крови из яичка при наличии варикоцеле можно ношением тугих трусов (плавок), улучшающих венозный отток, благодаря компрессии мошонки. Избавиться от этого заболевания и предупредить его неприятные последствия можно только с помощью хирургической операции. Главной задачей всех операций по поводу варикоцеле является блокирование нарушенного патологического венозного оттока из яичка, путем перевязки и пересечения определенных вен. Вследствие блокирования патологического венозного оттока кровь начинает оттекать из яичка по ранее не активным нормальным венам. Исторически было предложено несколько операций для лечения варикоцеле. Расскажем об их особенностях, преимуществах и недостатках.
Какие существуют операции для лечения варикоцеле? В чем их особенности, преимущества и недостатки? Почему микрохирургическая варикоцелэктомия является лучшей из существующих операций для лечения варикоцеле?
Для того, чтобы лучше понимать и оценивать возможную эффективность тех или иных операций при варикоцеле, необходимо понимать по каким венам осуществляется венозный отток из яичка.
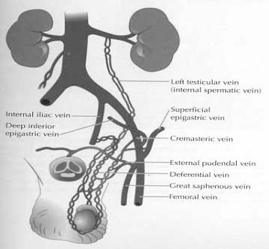
Рис. 3 Схематическое изображение венозного оттока из яичка.
Основным коллектором венозного оттока из яичка служит яичковая или глубокая сперматическая вена (на рис.3 Left testicular vein or internal spermatic vein). Кроме этого, венозная кровь покидает яичко по вене семявыносящего протока (Deferential vein) и кремастерной вене (Cremasterica vein), которые связаны с наружной срамной веной (External pudendal vein). Часть венозной крови оттекает из яичка и по вене губернакулюм (vena gubernaculum testis). Ранее полагали, что основная часть оттекающей от яичка крови идет по яичковой вене. В связи с этим наиболее исторически ранние операции Паломо (одновременная перевязка яичковой вены вместе с яичковой артерией) и Иваниссевича (попытка изолированной перевязки яичковой вены с сохранением артерии) было предложено выполнять из высокого доступа в левой подвздошной области на уровне гребня подвздошной кости. Такой доступ позволяет быстро локализовать, выделить, перевязать и пересечь яичковую вену вместе с артерией или без нее. Операция в среднем занимает не более 25–30 минут. Однако быстрота выполнения, пожалуй, единственное достоинство данных операций. Т. к. высокий доступ не обеспечивает возможности выделить все другие перечисленные выше коллекторы возможного патологического венозного оттока, операции Паломо и Иваниссевича имеют частоту рецидивов до 25%. Поскольку яичковая артерия имеет весьма небольшой диаметр (около 0,5–1 мм) сохранить ее бывает весьма проблематично. Повреждение яичковой артерии нередко приводит к атрофии яичка. Малозаметность часто приводит к повреждению тонких и прозрачных лимфатических сосудов во время этих операций, что может быть причиной водянки яичка с частотой до 7%. Лапароскопическая операция коррекции варикоцеле является хотя и более длительным, но и менее травматичным вмешательством. Она имеет частоту рецидивов до 15% и частоту развития водянки яичка до 10%. Относительно недавно предложенная методика эмболизации (закупорки) яичковых вен с помощью пункционного введения спиралей или каких-либо других эмболизирующих субстанций весьма не обременительна для пациента, всегда позволяет сохранить яичковую артерию, практически никогда не вызывает образование водянки яичка, однако имеет частоту рецидивов до 25%. Микрохирургическая варикоцелэктомия из субингвинального (в области наружного отверстия пахового канала) доступа позволяет с гарантией блокировать кровоток по всем возможным коллекторам, сохранить неповрежденными яичковую артерию и лимфатические сосуды (и те, и другие прекрасно видны под операционным микроскопом или другой оптикой), т. е. по своим характеристикам приближается к идеальному методу лечения варикоцеле. Частота рецидивов микрохирургической варикоцелэктомии не превышает в опытных руках 0,5%. (Перевод из S.W. McCallum, S.K. Girardi and M. Goldstein, Varicocele; in Atlas of clinical Urology, Vol. 1 Impotence and Infertility/ Current Medicine Inc., 1999).
Таким образом, микрохирургическая варикоцелэктомия по достоинству считается в настоящее время лучшим из имеющихся методов оперативного лечения варикоцеле. Она считается «золотым стандартом» в лечении варикоцеле и выполняется в лучших специализированных андрологических центрах мира.
Каковы особенности предоперационной подготовки, обезболивания и техники операции микрохирургической варикоцелэктомии?
В дополнение к стандартной предоперационной подготовке (клинический и биохимический анализы крови, общий анализ и посев мочи, анализы крови на маркеры гепатитов, СПИДа и сифилиса) часто выполняется спермограмма с тем, чтобы можно было оценить положительное влияние операции на сперматогенез. Операция выполняется в амбулаторных условиях, т. е. как только проходит действие наркоза, пациент может отправиться домой. Предпочтительным методом обезболивания является спинальная анестезия с медикаментозным сном, что обеспечивает полное отсутствие любых неприятных ощущений во время операции. Ведь малейшее шевеление пациента во время микрохирургической операции может привести к ее полному неуспеху.
Мы используем методику микрохирургической варикоцелэктомии, предложенную Goldstein M., Gilbert BR, Dicker AP et al. (1992). Разрез длиной 3–4 см выполняется на уровне наружного отверстия пахового канала (рис. 4). Затем выделяется семенной канатик, который берется на держалки. Следующим этапом рассекается фасция семенного канатика, и обнажаются входящие в его состав элементы. После чего в первую очередь находится яичковая артерия, которая берется на держалку и отводится в сторону. Таким образом создается гарантия того, что она не будет повреждена.
Рис. 4 Разметка субингвинального доступа.
Далее под оптическим увеличением аккуратно выделяются вены семенного канатика из всех трех коллекторов, по которым осуществляется патологический венозный дренаж из яичка. Они перевязываются и пересекаются викриловыми лигатурами 5,0. Использование оптического увеличения во время перевязки вен позволяет очень чисто их выделить, оставить неповрежденными даже самые мелкие лимфатические сосуды и таким образом избежать такого послеоперационного осложнения, как водянка оболочек яичка. После завершения блокирования патологического венозного оттока на уровне семенного канатика в рану выводится яичко и выполняется перевязка и пересечение вен gubernaculum testis и веточек наружной семенной вены. Таким образом максимально полноценно блокируются все известные на сегодняшний день пути патологического венозного дренажа из яичка, что сводит риск рецидива варикоцеле к минимуму.
После завершения описанных выше манипуляций рана послойно ушивается, и семенной канатик помещается в свое нормальное положение. Кожа сшивается тонкими нитями викрила 4,0 . Обычно операция продолжается 1–1,5 часа. Через 6–7 дней после операции швы снимаются. По желанию пациента возможно и наложение внутрикожных косметических швов, которые рассасываются самостоятельно и не требуют снятия. После окончательного заживления послеоперационный рубец практически не заметен.
Рис. 5 Кожная рана ушита тонкими нитями викрил 4,0.
Каковы особенности ближайшего и отдаленного послеоперационного периода? Какие специальные рекомендации даются пациентам?
Через 2–3 часа после операции, когда проходит действие спинальной анестезии и медикаментозного сна, пациент может отправиться домой. Обычно на следующий день после операции оперировавший хирург вновь осматривает пациента, и если нет никаких отклонений, и были наложены внутрикожные косметические швы, следующий осмотр необходимо провести через 1 месяц после операции. Если были наложены обычные швы, для их снятия необходимо прийти к врачу на 6-й, 7-й дни после операции. Как правило, пациент после операции не теряет работоспособности, и если работа не связана с тяжелым физическим трудом, к ней можно приступать уже на следующий день после операции. Рекомендуется не поднимать тяжестей более 10 килограмм и не заниматься активной физкультурой и спортом в течение месяца после операции. Иногда в послеоперационном периоде назначают антибиотики для профилактики послеоперационных инфекционных осложнений. Для оптимального и быстрого заживления раны, мы рекомендуем пациентам воздержаться от употребления алкоголя и курения.
Какие специальные инструкции существуют для иногородних пациентов?
Обычно мы рекомендуем прибыть на амбулаторный прием в клинику за 1, лучше 2 дня до предполагаемой операции. На прием врача следует предварительно записаться по телефону. Во время приема доктор осмотрит Вас и выяснит наличие и степень выраженности варикоцеле, а также изменения, которые это заболевание вызвало в яичке (атрофия), возможные расстройства сперматогенеза и гормональной функции яичка. Обычное предоперационное обследование и дополнительные тесты могут включать в себя анализы крови и мочи, ультразвуковые исследования. После завершения обследования пациенту назначается (подтверждается) дата операции. В клинику пациент прибывает утром в день операции. Вечером и утром перед операцией рекомендуется тщательно вымыться для уменьшения риска послеоперационных нагноений раны и побрить волосы в области паха. После полуночи накануне операции рекомендуется не есть и не пить. В клинике пациента осматривает анестезиолог, и с ним обсуждаются детали предстоящего наркоза. В центре имеются комфортные палаты и все необходимое для удовлетворения запросов пациента.





